腸内細菌アッカーマンシア・ムシニフィラ(Akkermansia muciniphila)の抗がん作用
◉ 腸管上皮細胞は粘液を産生して細菌の侵入を防ぐバリアを作っている
大腸内には多くの微生物(腸内細菌)が棲みついています。一般に、500種類から1000種類、約1000兆個の微生物が存在すると言われています。 これらの腸内微生物は、腸内に常在しているだけでなく、食物繊維の分解によって産生される短鎖脂肪酸、葉酸、ビタミンK、ビタミンB類などのビタミンを宿主に提供し、健康維持に大きく貢献しています。
しかし、こういった有益な腸内細菌も、体内に侵入すれば免疫システムによって外敵とみなされ排除されます。そのため腸内微生物と宿主の両者を空間的に分け隔てるメカニズムが必要であり、それを可能にするのが腸管上皮細胞によって構築される「粘膜バリア」です。粘膜バリアは物理的バリアと化学的バリアの二つに大別されます。物理的バリアは物理的な壁となって微生物の侵入を防止するバリアであり、上皮層を被覆する粘液層、上皮細胞表面に存在する糖鎖の集合体である糖衣、細胞間接着装置である密着結合などがあります。
粘液層は腸管上皮細胞の一つである杯細胞から産生される糖タンパク質のムチンによって構成され、腸管上皮を覆うことで物理的に腸管組織への細菌侵入を防止しています。
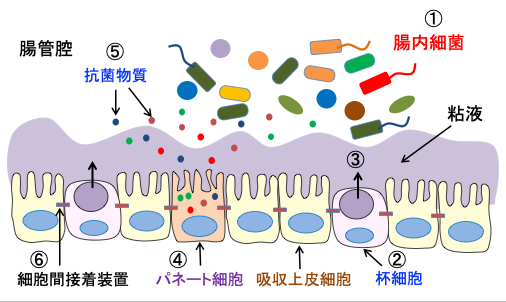
化学的バリアは、抗菌活性を発揮することで細菌侵入を抑制する分子群です。ディフェンシンファミリー分子やReg3ファミリー分子などが含まれ,それらの分子は主として腸管上皮細胞の一つであるパネート(Paneth)細胞から産生されます。。(図)
図:腸管腔には多数の腸内細菌が棲みついている(①)。杯細胞(②)から粘液が産生され、粘液層が形成される(③)。パネート細胞(④)からは様々な抗菌物質(⑤)が産生されている。粘膜上皮細胞の間には細胞間接着装置(⑥)があって、上皮間からの細菌の侵入を防いでいる。これらが腸内微生物の体内への侵入を防ぐ粘膜バリアを構築している。
◉ 粘液の主成分のムチンは粘膜の杯細胞から分泌される
粘液(mucus)とは、生物が産生し体内外に分泌する粘性の高い液体です。一般的にはムチンと総称される糖タンパク質と、糖類、無機塩類などから構成されます。 消化管や気管支の内壁などは表面が常時粘液に被われており、それらを粘膜(mucous membrane)と呼んでいます。粘膜や腺から分泌された濃い粘性の流体が粘液です。
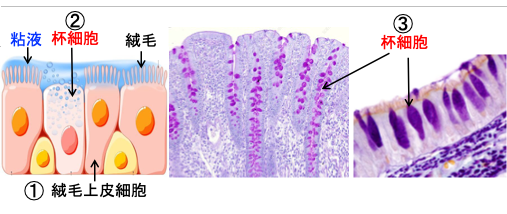
消化管や呼吸器や泌尿生殖器などの粘膜上皮にはムチン(mucins)を産生する細胞が存在します。ムチンを含んだ大型で明るく染まる顆粒を細胞体上部に多数充たすため、そこが膨隆し西洋杯(ゴブレット)に似ることから杯細胞(goblet cells)と言われます。 杯細胞はムチン分泌性の単細胞腺で、腸絨毛においては吸収上皮細胞間に、気道粘膜においては多列絨毛上皮間に散在しています。。(図)
図:腸粘膜の粘膜上皮細胞には、栄養素を吸収する絨毛上皮細胞(①)の間に粘液の主成分のムチンを産生・分泌する杯細胞(②)が存在する。右の2つの写真は、ムチンを紫に特殊染色した腸粘膜の組織像で、ムチンを産生する杯細胞が絨毛上皮細胞間に多数散在することが分かる。
粘液は粘膜上皮の表面を滑らかにし、有害な粒子や外部環境から表面を保護します。
呼吸器系では杯細胞は気管、気管支、細気管支に存在します。粘液はほこりやアレルゲンなどの異物や、細菌などの潜在的な病原体を捕捉し、それらによる肺組織の損傷を防ぎます。
消化器系においては、粘液は粘膜上皮の表面を潤滑にして食物の移動をスムーズにするために胃腸管全体で重要です。酸性環境から胃の内層を保護します。腸粘膜では腸管上皮を覆うことで物理的に腸管組織への細菌侵入を防止しています。ムチンは,コアタンパク質にO結合型糖鎖が高密度に付加した高分子の粘性糖タンパク質です。基本的には消化管上皮を保護する機能をもつ生体防御物質ですが、腸内の共生細菌に栄養分と棲息環境を提供する共生因子でもあります。
高密度に糖鎖が付加しているムチンは,さまざまな分解酵素に対する耐性が高く,消化管内の微生物や宿主自身の分解酵素から上皮細胞を保護する役割を果たしています。ムチンを産生する遺伝子をノックアウトしたマウスでは、腸上皮細胞に細菌が直接接触するために炎症を惹起し、最終的に大腸がんを自然発症します。
◉ 粘液が少なくなると粘膜のバリア機能が低下する
消化管粘膜の粘液層は腸管上皮を覆うことで物理的に腸管組織への細菌侵入を防止しています。 大腸では、腸内微生物叢の異常によって腸粘膜バリアのダメージと炎症が起こります。 消化管粘膜上皮層は、粘膜バリアの重要な構成要素です。健康な人では、上皮細胞間の密着結合(タイト・ジャンクション:tight junctions)が腸上皮の透過性を維持する上で極めて重要な役割を果たしています。 この上皮細胞間のタイト・ジャンクションが、消化管内に有害物質を隔離しながら栄養素の吸収を可能にしています。
さらに、腸上皮を覆う粘液層も粘膜バリア機能に寄与しています。この層は、糖タンパク質、ムチン、免疫グロブリン、および酪酸で構成されています。 たとえば、ムチン三量体は上皮細胞を内腔毒素から保護するバイオフィルムを構築し、分泌型IgAは粘液層の毒素や病原体を中和できる非常に重要な抗体です。 健康な腸内では、ラクトバチルスや連鎖球菌などのいくつかの有益な細菌が分泌型IgAの生合成を促進することが報告されています。食物繊維の発酵によって産生される酪酸は、ムチン2(MUC2)遺伝子の発現を誘導することによってムチン合成を促進します。ムチン2(MUC2)は杯細胞から分泌されるムチンです。
さらに、酪酸は腸上皮細胞から放出される抗菌ペプチドであるカテリシジン(cathelicidin)の分泌を促進することができます。 したがって、酪酸産生細菌は、健康な腸内の粘液の生理的組成を維持する上で重要な役割を果たしており、これらのプロセスにより、腸のバリアが十分に維持され、消化管内の病原体に対する宿主の防御が向上します。
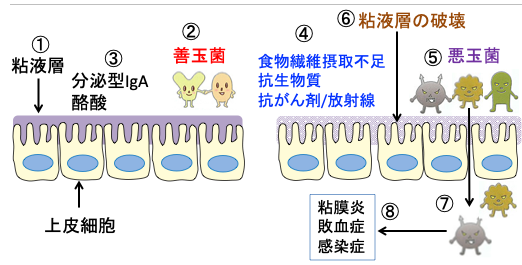
しかし、食物繊維の摂取不足、抗生物質の使用、化学療法や放射線療法によって腸内微生物叢に異常が生じると、悪玉菌が増え、粘液層が破壊され、腸上皮の透過性が高まります。さらに、粘膜炎が発生し、バリア機能の低下によって病原菌が体内に侵入して敗血症を引きおこします。
図:正常な大腸粘膜では粘液層(①)が厚く、善玉菌(②)が多く、分泌型IgAや酪酸の量が多い(③)。食物繊維の摂取不足や抗生物質使用、抗がん剤や放射線照射(④)は腸内細菌叢の変化を起こして悪玉菌が増える(⑤)。粘液層が破壊され(⑥)、腸管内の病原菌が体内に侵入し(⑦)、粘膜炎や敗血症や全身感染症を引き起こす(⑧)。
◉ 腸内細菌のAkkermansia muciniphilaは大腸粘膜の粘液産生を増やす
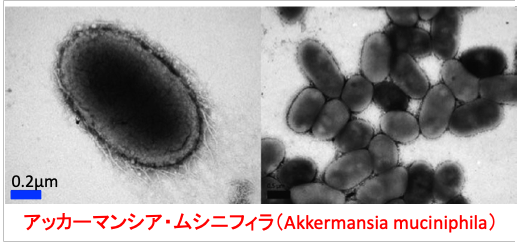
Akkermansia muciniphila(アッカーマンシア・ムシニフィラ)はVerrucomicrobia門に属するグラム陰性の偏性嫌気性細菌です。2004年に健康なヒトの糞便から分離されました。属名のAkkermansiaは、オランダの著名な微生物学者Antoon Akkermansに由来します。
腸管細胞から分泌されるムチン(糖タンパク質)を唯一の炭素・窒素源として利用するユニークな特徴を持ちます。
muciniphila は「ムチンを好む(mucin-loving)」という意味です。 その名前が示すように、結腸壁の粘液を食べて、粘液の絶え間ない再生を刺激することによって大腸の粘液バリアを維持します。
アッカーマンシア・ムシニフィラはヒト、マウス、チンパンジー、馬、豚などの動物の腸管に存在することが確認されています。特に結腸に多く、健康な成人では菌叢全体の0.5–5%を占めます。この細菌は母乳中に存在すると報告されており、生後1カ月の乳児糞便から検出されはじめ、生後1年で成人のレベルに達します。高齢者では量が減ることが知られています。
アッカーマンシア・ムシニフィラはムチンに含まれるN-アセチルガラクトサミンやN-アセチルグルコサミン、スレオニンを重要な栄養成分とし、ムチン分解に関与する糖鎖加水分解酵素を持ち、ムチンをエネルギー源として、主にプロピオン酸や酢酸を生産します。
アッカーマンシア・ムシニフィラはヒトミルクオリゴ糖も分解でき、乳児期の腸内定着に関与すると考えられています。
ムチンの分解自体は病原体のような挙動ですが、ムチンを分解することによってムチンの合成を刺激し、腸粘膜の粘液を増やす作用があります。 さらに、この細菌は、ムチンを有益な副産物に変換することにより、宿主の腸内微生物バランスを維持している可能性が報告されています。
腸内のアッカーマンシア・ムシニフィラの量が少ないと、粘膜が薄くなり、腸のバリア機能が弱まり、毒素が宿主に侵入しやすくなります。つまり、宿主の免疫調節に関与するだけでなく、腸上皮細胞の完全性と粘液層の厚さを高め、それによって腸の健康を促進します。
◉ アッカーマンシア・ムシニフィラは抗老化とがん予防効果がある
アッカーマンシア・ムシニフィラの量が少ないほど、腸のバリアの透過性が高くなり、リポ多糖類(LPS)などの炎症性因子が体内に入る可能性があります。慢性炎症は肥満や糖尿病を引き起こす原因になります。 実際、アッカーマンシア・ムシニフィラの腸内存在量は、正常人と比較して、肥満の人やⅡ型糖尿病の患者では少なく、アッカーマンシア・ムシニフィラのマウスへの投与試験やヒト試験では、肥満やⅡ型糖尿病に対する改善効果が示され、次世代プロバイオティクスとして注目されています。
肥満・糖尿病の原因の1つとして、高脂肪食摂取による腸管バリア機能低下が引き起こす慢性炎症が挙げられていますが、アッカーマンシア・ムシニフィラの外膜タンパク質(Amuc_1100)がトル様受容体-2(TLR-2)を介して腸管バリア機能を強化し、炎症を改善することが報告されています。 さらに、アッカーマンシア・ムシニフィラの分泌する細胞外小胞体が、高脂肪食を投与したマウスの腸管バリア機能の強化や体重の減少に関与することも報告されており、アッカーマンシア・ムシニフィラの抗肥満・抗Ⅱ型糖尿病の作用機構が分子レベルで明らかになってきています。
アッカーマンシア・ムシニフィラは老化やがんの予防にも効果が期待できることが指摘されています。以下のような報告があります。
Oral administration of Akkermansia muciniphila elevates systemic antiaging and anticancer metabolites.(アッカーマンシア・ムシニフィラ の経口投与は、全身のアンチエイジングと抗がん代謝産物を上昇させる)Aging (Albany NY). 2021 Mar 2;13(5):6375-6405.
【要旨の抜粋】
人間の腸内におけるアッカーマンシア・ムシニフィラ(Akkermansia muciniphila) の存在は、健康、痩せ、フィットネスに関連している。マウスの実験では、加齢を遅延し、抗肥満および抗糖尿病効果を発揮し、炎症を抑え、がん細胞に対する免疫監視機構を増強するなどの有用な効果が実証されている。
臨床試験では、アッカーマンシア・ムシニフィラの抗糖尿病効果が確認されている。
この研究では、回腸、結腸、肝臓、および血漿の代謝産物組成に対するアッカーマンシア・ムシニフィラ(生菌または低温殺菌した死菌)および他の細菌のマウスへの経口投与による時間依存的効果を調査した。代謝産物組成の解析は、クロマトグラフィーと質量分析法の組み合わせによって実行された。
アッカーマンシア・ムシニフィラは代謝に大きな影響を与え、腸や肝臓でスペルミジンやその他のポリアミンを増加させた。
低温殺菌されたアッカーマンシア・ムシニフィラは、ポリアミン、短鎖脂肪酸、2-ヒドロキシ酪酸、および複数の胆汁酸の腸内濃度の上昇において、生のアッカーマンシア・ムシニフィラよりも効率的であり、循環血液中でも増加した。 これらの代謝産物はすべて、以前は人間の健康に関連しており、アッカーマンシア・ムシニフィラの有益な効果の生化学的基盤を提供している。
スペルミジンは、すべての生物に存在する天然ポリアミンで、細胞の成長と増殖、組織の再生、核酸(DNAとRNA)の安定化、酵素活性の調節、タンパク質翻訳の調節など、多くの生物学的プロセスに関与しています。スペルミジンの外来性補給は、マウスを含むさまざまなモデル動物の加齢および加齢性疾患に様々な有益な効果を発揮します。たとえば、スペルミジンの摂食は寿命を延ばし、心臓と神経を保護し、抗腫瘍性免疫応答を刺激し、メモリーT細胞形成を刺激することで免疫老化を回避する作用があります。
短鎖脂肪酸(酪酸など)やケトン体の2-ヒドロキシ酪酸(βヒドロキシ酪酸)も、抗老化作用と寿命延長効果があります。 つまり、腸内のアッカーマンシア・ムシニフィラを増やすと、抗老化と寿命延長に有効な代謝産物を増やす効果もあるということです。
以上のように、アッカーマンシア・ムシニフィラは人間の腸で最も一般的に見られる細菌の 1 つですが、腸内バリアの維持に欠かせない菌であり、メタボリックシンドロームや糖尿病、肥満などのさまざまな病気の発症に重要な役割を果たしている腸内細菌です。
◉ 腸内のアッカーマンシア・ムシニフィラを増やす方法
アッカーマンシア・ムシニフィラは厳密に嫌気性であり、酸素にさらされると生き残ることができません。このため、アッカーマンシア・ムシニフィラのサプリメントを作成することは極めて困難であり、細菌をプロバイオティクスとして (つまり生きた状態で) 摂取することは困難です。
アッカーマンシア・ムシニフィラを補うことができなくても、適切な食品でその成長を刺激し腸管内の量を増やすことは可能です。 特に、消化されずに腸に到達する水溶性食物繊維は、 アッカーマンシア・ ムシニフィラを元気にするのに役立ちます。
さらに、ブルーベリー、クランベリー、ナッツなどのポリフェノールが豊富な食品も有益です。ドコサヘキサエン酸やエイコサペンタエン酸が多い魚油も、成長にプラスの影響を与える可能性があります。
ファイトケミカル(クランベリーのポリフェノール類)がアッカーマンシア・ムシニフィラを増やすことが報告されています。以下のような報告があります。
A polyphenol-rich cranberry extract protects from diet-induced obesity, insulin resistance and intestinal inflammation in association with increased Akkermansia spp. population in the gut microbiota of mice.(ポリフェノールが豊富なクランベリー抽出物は、マウスの腸内微生物叢におけるアッカーマンシア種の増加に関連して、食事による肥満、インスリン抵抗性、腸の炎症から保護する)Gut. 2015 Jun;64(6):872-83.
この論文では、高脂肪/高砂糖食を与えられたマウスに対するクランベリー抽出物の代謝と腸内微生物叢への影響を検討しています。 マウスに固形飼料または高脂肪/高砂糖食餌を与えました。高脂肪/高砂糖食を与えられたマウスに、水またはクランベリー抽出物(200 mg/kg) を 8 週間毎日強制経口投与しました。
クランベリー抽出物投与は、高脂肪/高砂糖食餌による体重と内臓脂肪の増加を抑制しました。クランベリー抽出物治療は、肝臓における酸化ストレスと炎症を抑制し、肝臓の重量とトリグリセリドの蓄積も減少させ、インスリン抵抗性を改善しました。
興味深いことに、クランベリー抽出物投与により、腸内微生物叢中のムチン分解細菌 アッカーマンシアの割合が著しく増加しました。
クランベリー抽出物は、高脂肪/高砂糖食によって引き起こされるメタボリック症候群の病状を改善しますが、この効果は腸内微生物叢中のムチン分解細菌 アッカーマンシアの増加との関連が示唆されました。
クランベリー(cranberry)は北アメリカ原産のツツジ科の小果樹です。果実は大豆粒大の球形の液果で、美しい赤色を呈します。甘味は乏しいが風味はよく、ソースやゼリー・パイなどに用いられます。ドライフルーツとしても販売されています。
プロアントシアニジンなどのポリフェノールが豊富に含まれています。クランベリーからのポリフェノールが豊富な抽出物が、アッカーマンシアに対するプレバイオティック効果を通じて肥満や2型糖尿病やメタボリックシンドロームを改善するという報告です。
クランベリーに限らず、ポリフェノールなどのファイトケミカルの多い食品はプレバイオティクスとして作用し、アッカーマンシア・ムシニフィラを増やし、大腸粘膜の粘液を増やし、粘膜バリアを強化し、肥満や2型糖尿病やメタボリックシンドロームを改善するということです。 水溶性食物繊維の多い野菜や海藻と、ポリフェノールのクランベリーを日頃から多く摂取すると、腸内環境を良くすることができます。(下図)
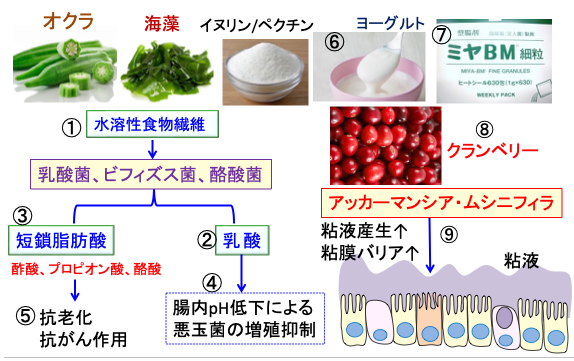
図:オクラや海藻類やサプリメント(イヌリン、ペクチン)に含まれる水溶性食物繊維(①)は、乳酸菌やビフィズス菌や酪酸菌によって発酵され、乳酸(②)や短鎖脂肪酸(③)を作る。乳酸は腸内pHを低下させて悪玉菌(腐敗菌)の増殖を抑制する(④)。短鎖脂肪酸(酢酸、プロピオン酸、酪酸)は抗老化作用や抗がん作用を発揮する(⑤)。ヨーグルト(⑥)は乳酸菌とビフィズス菌を供給し、宮入菌製剤のミヤBMは酪酸菌を供給する(⑦)。ポリフェノール類を豊富に含むクランベリー(⑧)はムチン分解菌のアッカーマンシア・ムシニフィラを増やし、粘液産生を刺激し、粘膜バリアを強化し、病原菌の侵入を防ぎ、体内の炎症を予防する(⑨)。水溶性食物繊維とファイトケミカルとヨーグルトと酪酸菌製剤を組み合わせたシンバイオティクスで腸内の乳酸と短鎖脂肪酸(特に酪酸)と粘液を増やすと、体の治癒力を高め、寿命を延ばし、健康寿命を延ばす効果が期待できる。
糖尿病治療薬のメトホルミンがアッカーマンシア・ムシニフィラを増やすことが報告されています。以下のような論文があります。
Metformin Is Associated With Higher Relative Abundance of Mucin-Degrading Akkermansia muciniphila and Several Short-Chain Fatty Acid-Producing Microbiota in the Gut(メトホルミンは、腸内のムチン分解性アッカーマンシア・ムシニフィラおよびいくつかの短鎖脂肪酸産生微生物叢の相対的存在量の増加と関連している)Diabetes Care. 2017 Jan;40(1):54-62.
最近の研究は、グルコース代謝に対するメトホルミンの有益な効果(血糖降下作用)が腸内細菌叢によって媒介される可能性があることを示唆しています。この研究では、コロンビアの成人における2型糖尿病、メトホルミン、および腸内微生物叢の関連を調べました。
その結果、メトホルミンは短鎖脂肪酸の産生およびムチン分解微生物叢(アッカーマンシア・ムシニフィラなど)の増加を引き起こすことが明らかになりました。メトホルミンはがん予防や抗老化作用や寿命延長効果が知られており、糖尿病でない健康な人もメトホルミンを服用している人は多くいます。メトホルミンは腸内細菌のアッカーマンシア・ムシニフィラを増やす作用も、その抗老化作用と寿命延長効果に関与している可能性を示唆しています。
メラトニンがアッカーマンシア・ムシニフィラを増やすことが報告されています。以下のような研究報告があります。
Melatonin prevents obesity through modulation of gut microbiota in mice(メラトニンはマウスにおいて腸内細菌叢を変えることによって肥満を予防する)J Pineal Res. 2017 May;62(4).
この論文では、メラトニンが高脂肪食を与えられたマウスの体重、脂肪肝、炎症を軽減し、インスリン抵抗性を改善することを示しています。 メラトニン処理により、高脂肪食を与えられたマウスの腸内微生物叢の組成が大幅に変化することが実証されました。 メラトニン投与はFirmicutes 対 Bacteroidetes の比率を減少させ、健康な粘膜に関連するムチン分解細菌 Akkermansia の存在量を増加させました。 この結果は、メラトニンがプロバイオティクスとして作用し、高脂肪食によって誘発される腸内微生物叢の異常を逆転させる作用があることを明らかにしています。
太っているマウスと痩せているマウスの腸内細菌叢を調べた研究では、肥満のマウスにはファーミキューテス(Firmicutes)門の細菌が、痩せているマウスにはバクテロイデス(Bacteroidetes)門の細菌が多いことを明らかにしています。人間でも同様の結果でした。 つまり、ファーミキューテスが増えると肥満を誘導し、逆にバクテロイデスは肥満を抑制する作用があります。 上記の報告で、「メラトニンがFirmicutes 対 Bacteroidetes の比率を減少させる」というのは、メラトニンが腸内細菌叢を変化して肥満を抑制する効果を示しています。
その他、二次胆汁酸のデオキシコール酸(deoxycholic acid)とウルソデオキシコール酸(ursodeoxycholic acid)もアッカーマンシア・ムシニフィラを増やす効果が報告されています。肝臓から分泌された胆汁酸(コール酸とケノデオキシコール酸)は腸内細菌によって代謝されて二次胆汁酸(デオキシコール酸とウルソデオキシコール酸)に変換されます。デオキシコール酸はムチンの産生を増やす作用もあります。つまり、医薬品のウルソ(ウルソデオキシコール酸)はアッカーマンシア・ムシニフィラを増やす効果が期待できます。
水溶性食物繊維はムチン産生とアッカーマンシア・ムシニフィラを増やす効果があります。 水溶性食物繊維は人体の小腸内ではグルコースなどの単糖に分解されず、腸内細菌によって分解されて短鎖脂肪酸や乳酸に代謝されます。
一方、低糖質・高脂肪食のケトン食がアッカーマンシア・ムシニフィラを増やすことがマウスの実験で示されています。以下のような報告があります。
Ketogenic diet enhances neurovascular function with altered gut microbiome in young healthy mice.(ケトン食は、若い健康なマウスの腸内微生物叢の変化により神経血管機能を強化する)Sci Rep. 2018; 8: 6670.
【要旨抜粋】
脳血流および血液脳関門機能を含む神経血管の完全性は、認知能力を決定する上で主要な役割を果たしている。 最近の研究は、神経血管の完全性が腸内微生物叢によって調節される可能性があることを示唆している。 この研究は、ケトン食が腸内微生物叢を変化させ、神経血管機能を強化し、それによって若い健康なマウス (生後 12 ~ 14 週) の神経変性のリスクを軽減するかどうかを特定することを目的として行った。
16 週間のケトン食で、マウスの血液脳関門での脳脊髄液および P 糖タンパク質の輸送が大幅に増加し、アルツハイマー病の特徴であるアミロイドベータのクリアランスが促進されたことを示す。 これらの神経血管の強化は、ラパマイシン標的タンパク質(mTOR) の減少および内皮一酸化窒素合成酵素(eNOS) タンパク質発現の増加と関連していた。
ケトン食はまた、有益であると推定される腸内微生物叢 (Akkermansia muciniphila および Lactobacillus) の相対存在量を増加させ、炎症誘発性であると推定される腸内細菌群 (Desulfovibrio および Turicibacter) の存在量を減少させた。 また、ケトン食が血糖値と体重を低下させ、血中ケトン値を上昇させたことが、腸内微生物叢の変化に関連している可能性がある. 私たちの調査結果は、早い段階で開始された ケトン食介入が脳血管機能を強化し、有益な腸内微生物叢を増加させ、代謝プロファイルを改善し、アルツハイマー病のリスクを軽減する可能性があることを示唆している。
魚油や微細藻類由来オイルに多く含まれるドコサヘキサエン酸(DHA)やエイコサペンタエン酸(EPA)がアッカーマンシア・ムシニフィラを増やすことが報告されています。以下のような報告があります。
Short-term supplementation with ω-3 polyunsaturated fatty acids modulates primarily mucolytic species from the gut luminal mucin niche in a human fermentation system.(ω-3多価不飽和脂肪酸の短期補給は、ヒト発酵システムの腸管腔ムチン環境から主に粘液溶解性細菌種を調節する)Gut Microbes. 2022 Jan-Dec;14(1):2120344.
オメガ-3 多価不飽和脂肪酸のエイコサペンタエン酸 (EPA) およびドコサヘキサエン酸 (DHA) を強化した魚油を1週間摂取した後に腸内細菌叢を分析すると、アッカーマンシア・ムシニフィラが増え、ファーミキューテスが減少していました。結腸領域において短鎖脂肪酸のプロピオン酸濃度の増加がアッカーマンシア・ムシニフィラの増加と相関していました。
以上の報告をまとめると、以下の図に示すようなサプリメントや食事がアッカーマンシア・ムシニフィラを増やす上で有用と言えます。
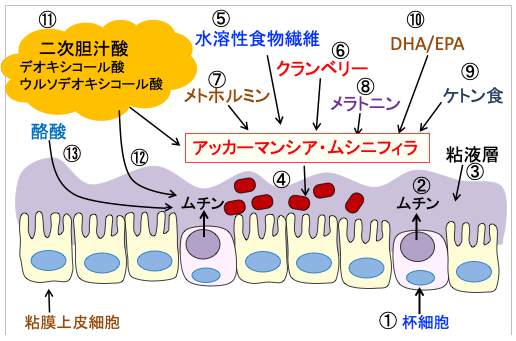
図:大腸粘膜上皮の杯細胞(①)からムチン(②)が分泌され、粘液層(③)を作る。腸内細菌のアッカーマンシア・ムシニフィラ(④)はムチン分泌を刺激して粘液層を増やし粘膜バリアを強化する。水溶性食物繊維(⑤)、植物ポリフェノールの多いクランベリーなどのベリー類(⑥)、メトホルミン(⑦)、メラトニン(⑧)、ケトン食(⑨)、ドコサヘキサエン酸(DHA)/エイコサペンタエン酸(EPA)(⑩)、二次胆汁酸(⑪)はアッカーマンシア・ムシニフィラを増やす。二次胆汁酸はムチン分泌を促進する作用もある(⑫)。酪酸菌など他の腸内細菌から産生される酪酸はムチン分泌を促進する(⑬)。これらの方法を組み合わせるとアッカーマンシア・ムシニフィラとムチン分泌を増やし、腸内バリアを強化する。アッカーマンシア・ムシニフィラを増やすことは肥満・2型糖尿病・がんを予防し、免疫力を高め、老化を遅延し、寿命を延ばす効果が期待できる。
◉ 腸内細菌叢が抗老化治療のターゲットになっている
超個体(super-organism)という概念があります。多数の個体から形成され、まるで一つの個体であるかのように振る舞う生物の集団のことで、人間と腸内細菌の関係も超個体の一例だと考えられています。人間の腸内には約1000種類、1000兆個以上の細菌が棲みついており、私たちの細胞と協力して免疫システムを発達させ、ビタミンを合成し、栄養素の吸収を助け、さらにエネルギー産生にも寄与し、人間の健康において重要な役割を果たしています。
健康な人は様々な種類の腸内細菌が生息していますが、健康状態が悪い人や高齢者は、腸内細菌叢の多様性が減少し、病気の原因となる微生物の割合が高くなります。腸内細菌叢に異常が起こると、場合によっては腸内細菌が感染源となって生命を脅かす病気につながる場合もあります。
腸内細菌叢の組成や生態系は加齢とともに変化します。一般に、老化が進むにつれて細菌の多様性が失われ、数種類の細菌種が優勢になり、他の種を圧倒するようになります。このような加齢にともなう腸内細菌の継時的な変化が、老化や寿命に影響することが明らかになっています。
健康な人の便に含まれている腸内細菌を病気の患者さんに投与する治療法は、糞便移植あるいは腸内細菌叢移植(Fecal Microbiota Transplantation: FMT)と呼ばれ、クローン病や潰瘍性大腸炎などの炎症性腸疾患等に対して欧米を中心に行われています。
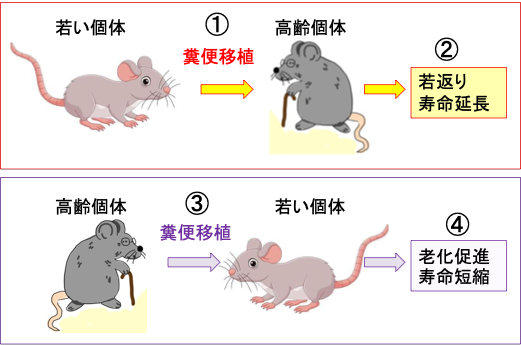
抗老化医療においても腸内細菌叢移植の効果が研究されています。若い個体の腸内細菌叢を高齢個体に移植すると、高齢個体の寿命が延びることが動物実験で報告されています。(下図)
図:若い個体の糞便を高齢個体に移植すると(①)、糞便移植を受けた高齢個体の体が若返り、寿命が延長する(②)。反対に、高齢個体の糞便を若い個体に移植すると(③)、糞便移植を受けた若い個体の老化が促進され、寿命が短縮する(④)。
どのような腸内細菌が抗老化や寿命延長に有効かが解明されれば、糞便移植(腸内細菌叢移植)を行わなくても、有用細菌を製剤化して内服による治療が可能になります。
一般に若い個体の腸内細菌叢は、炭水化物を発酵させて酪酸などの短鎖脂肪酸を産生する細菌種が多いことを指摘されています。短鎖脂肪酸は抗炎症作用と免疫調節作用があります。 つまり、免疫系の健康状態を良くし、抗炎症効果をもたらすことができる代謝産物を生成し、宿主に有益な物質を合成することができる善玉菌を増やすことが抗老化と長寿に寄与できると考えられています。
アッカーマンシア・ムシニフィラは酪酸などの短鎖脂肪酸の産生を増やし、粘液産生を刺激して粘膜バリアを強化します。このような作用は抗老化と寿命延長に有効です。
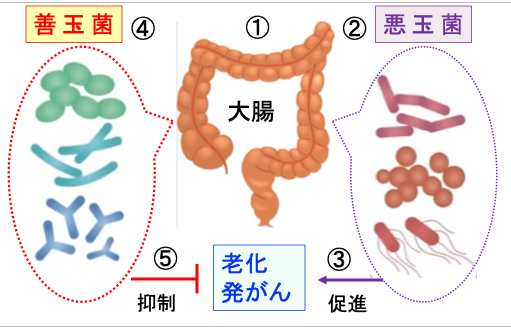
図:大腸内には多数の細菌が生息し、腸内細菌叢を形成している(①)。ウェルシュ菌やクロストリジウム菌などのいわゆる悪玉菌(②)といわれている腐敗菌は、腸内のタンパク質やアミノ酸を腐敗させて発がん物質を産生し、老化やがん発生を促進する(③)。一方ビフィズス菌や乳酸菌や酪酸菌などの善玉菌(④)は、悪玉菌の増殖を抑制し、免疫力増強作用なども有していて、老化と発がんを抑制する(⑤)。その結果、腸内細菌叢の状態が体の老化やがん発生や寿命に影響する。
◉ 水溶性食物繊維が消化管内で発酵して乳酸と短鎖脂肪酸が生成する
健康長寿者の腸内には、乳酸菌やビフィズス菌や酪酸産生菌(酪酸菌)などいわゆる善玉菌が多いことが指摘されています。水溶性食物繊維を多く摂取するとこれらの善玉菌が増えます。
食物繊維は水に溶ける水溶性と、水に溶けにくい不溶性の2種類があり、それぞれに違った作用があります。
不溶性食物繊維は便の量を増やし、大腸運動を促進して、二次胆汁酸や食品中の発がん物質と腸粘膜との接触を阻止して大腸がんの発生を予防する作用があります。不溶性食物繊維にはセルロース、ヘミセルロース、リグニン、キチンなどがあります
一方、水溶性食物繊維(ペクチン、イヌリン、アルギン酸、α-シクロデキストリンなど)は、食品中のコレステロールの吸収を抑制したり、食後の血糖値の急激な上昇を抑制する作用があります。さらに、ビフィズス菌や乳酸菌や酪酸菌などの腸内細菌によって発酵され、乳酸や短鎖脂肪酸(酢酸、プロピオン酸、酪酸)が生成されます。
乳酸はエネルギー源として利用されるだけでなく、腸内pHを低下させて悪玉菌の増殖を抑制する効果があります。
短鎖脂肪酸は、体内に吸収されて糖新生やATP産生に利用されるだけでなく、短鎖脂肪酸の受容体であるGPR41(FFA3)やGPR43(FFA2)を介して生体の代謝を調節する作用や、遺伝子発現の調節作用(酪酸のヒストン脱アセチル化酵素阻害作用によるヒストンアセチル化)があります。 空腹感を抑制する作用や抗炎症作用なども報告されています。
このように、食物繊維は腸内細菌で代謝されることによって、エネルギー産生や生体機能の調節や発がん抑制など重要な役割を果たしています。
食物繊維はデンプンやグリコーゲンと同じ多糖類(糖が多数つながったもの)です。同じ多糖でもデンプンやグリコーゲンは消化管内で酵素によってグルコース(ブドウ糖)に分解されて体内に吸収されてエネルギー源となりますが、食物繊維は人間の消化酵素で分解されないため、エネルギー源とはなりにくいと一般には考えられています。
しかし、水溶性食物繊維(イヌリン、ペクチン、βグルカン、グルコマンナンなど)は腸内細菌による発酵によって乳酸や短鎖脂肪酸(酢酸、プロピオン酸、酪酸)のような有機酸が生成され、これらはエネルギー源として体内で利用されています。 つまり、乳酸や酢酸やプロピオン酸は糖新生の材料になり肝臓でグルコースの生成に使われます。また、これらはTCA回路に入って分解されてATP産生に使われます。酪酸は大腸粘膜上皮細胞のエネルギー源として使われます。
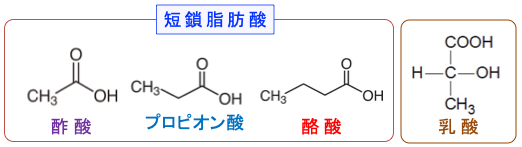
図:酢酸は炭素が2個、プロピオン酸は炭素が3個、酪酸は炭素が4個の単鎖脂肪酸。乳酸は炭素数3個のカルボン酸。これらは腸内で水溶性食物繊維の発酵によって産生される。乳酸は乳酸菌による乳酸発酵で産生され、中鎖脂肪酸は酪酸菌などで発酵されて産生される。それぞれの化学物質はいろんな中間代謝産物を介してエネルギー代謝の経路に組み込まれてエネルギー源となる。酪酸はヒストン脱アセチル化酵素阻害作用があり、様々な遺伝子の発現を亢進する作用がある。
多くの食品や飲料に含まれるポリフェノールは、腸内細菌に影響を及ぼし、有益な細菌の増殖を促進することが知られています。多くの研究は、茶ポリフェノールが腸内細菌叢の多様性と量を調節することによって腸内細菌叢を改善できることを示しています。緑茶に豊富で生物学的に活性なカテキンであるエピガロカテキンガレートは、短鎖脂肪酸の産生とビフィズス菌の個体数を大幅に増加させることが示されています。
◉ 健康長寿者の腸内には酪酸菌が多い
腸には体の免疫細胞の70%が集まっていると言われており、腸内で産生された酪酸が免疫機能を向上することが明らかになっており、酪酸を産生する酪酸菌が注目されています。善玉菌の代表の乳酸菌やビフィズス菌は酪酸を産生できません。
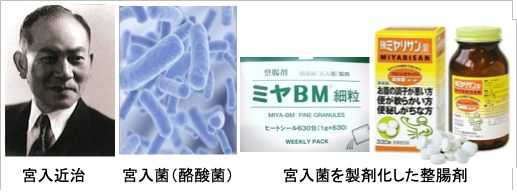
酪酸を産生することから名付けられたクロストリジウム・ブチリカム(Clostridium butyricum)は芽胞形性能を有する桿菌で、10%〜20%の人の腸内に存在しています。芽胞の形で環境中に広く存在していますが、特に動物の消化管内常在菌として知られています。 日本では宮入菌と呼ばれる株が有用菌株として著名であり、芽胞を製剤化して整腸剤として用いられています。
宮入菌は1933年に宮入近治博士によって人の糞便から分離された菌株です。医薬品としてミヤBMとして使用されていますが、サプリメントとしても使用可能になっています。 宮入菌(酪酸菌)は、ビフィズス菌や乳酸菌と異なり、腸のなかで発芽、増殖し、酪酸を産生します。この酪酸は腸内のエネルギー源として利用されているほか、腸の環境を安定に維持させ、炎症などから守っています。
ミヤBMの効能・効果として「腸内菌叢の異常による諸症状の改善」となっています。酪酸菌(宮入菌)が腸内細菌叢のバランスを改善することによって、下痢、軟便、便秘、腹部膨満感などの各種腹部症状を改善します。抗生物質の服用により現れる下痢など、腸内細菌叢の異常による諸症状の改善のため医療用として使用されています。
図:宮入近治博士(1896年-1963年)は腐敗菌に対して強力な拮抗現象を示す芽胞菌を発見し「宮入菌」と命名した。宮入菌は酪酸を産生する酪酸菌(Clostridium butyricum)の有用菌株として著名であり、芽胞を製剤化して整腸剤(ミヤBM、ミヤリサンなど)として用いられている。
◉ 腸内微生物叢の異常をディスバイオシス(dysbiosis)と言う
抗生物質の投与や偏った食事や病原体感染などの理由によって、腸内細菌叢(微生物叢)を構成する細菌の種類や数が減少することにより,細菌叢(微生物叢)の多様性が低下した状態をディスバイオシス(dysbiosis)と言います。
ヒトの腸内には、およそ1000種類、約1000兆個に及ぶ細菌が生息しており、宿主に栄養源を供給したり、病原菌の繁殖を抑制したりすることで、ヒトの健康維持に重要な役割を果たしています。 しかし、何らかの原因により、腸内細菌の総菌数が著しく減少したり、その構成比が変化してしまうこと、また、通常は菌数レベルの低い菌種が異常に増加することなど、正常な細菌構成が異常になることがあります。これらの異常を総称して、ディスバイオシスと呼んでいます。
最近になって、ディスバイオシスが炎症性腸疾患、肥満、糖尿病などのさまざまな病気と密接な関わりをもつことが明らかとなってきています。
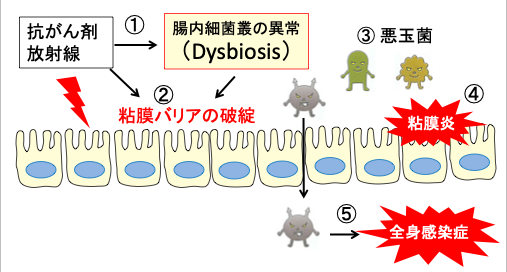
抗がん剤や放射線治療もディスバイオシス(dysbiosis)を引き起こし、腸粘膜の炎症や酸化ストレスを悪化させ、腸粘膜のバリア機能を低下させ、感染症や敗血症の原因になります。
以下のような報告があります。Chemotherapy-driven dysbiosis in the intestinal microbiome(腸内細菌叢における化学療法誘発性のディスバイオシス)Aliment Pharmacol Ther. 2015 Sep;42(5):515-28.
【要旨の抜粋】
背景:化学療法はいくつかの副作用を引き起こし、胃腸の粘膜炎は最も頻繁に見られる副作用の一つである。消化管粘膜炎の病態生理学の検討において、腸内微生物叢の役割については検討されていない。
目的:消化管粘膜炎の病態生理における腸内微生物叢の役割を解明するために、化学療法後の微生物叢の変化を検討するために、ハイスループットDNAシーケンス分析を行なった。
方法:骨髄移植前の骨髄破壊的抗がん剤治療を受け、抗生物質などの他の併用療法を受けていない非ホジキンリンパ腫の28人の患者において、化学療法の前後の糞便サンプルから16SrRNA遺伝子を増幅および配列決定した。結果:化学療法前に収集されたサンプルと比較して、化学療法後に収集された糞便サンプルは、ファーミキューテス(P = 0.0002)および放線菌(P = 0.002)の量の有意な減少とプロテオバクテリア(P = 0.0002)の量の有意な増加を示した。
結論:この研究は、化学療法によって誘発される消化管粘膜炎の発症に、腸内微生物叢の組成的および機能的不均衡の関与を明らかにしている。腸内微生物叢を標的とした治療法の開発の潜在的な有効性を示唆している。
抗がん剤治療による腸管粘膜炎の発症に腸内細菌叢のディスバイオシスが関与しているという報告です。 放射線治療における倦怠感や下痢の発症にも腸内細菌叢のディスバイオシスの関与が報告されています。以下のような報告があります。
Gut Microbial Dysbiosis May Predict Diarrhea and Fatigue in Patients Undergoing Pelvic Cancer Radiotherapy: A Pilot Study.(腸内微生物性叢のディスバイオシスは、骨盤がん放射線療法を受けている患者の下痢と倦怠感を予測する可能性がある:パイロット研究)PLoS One. 2015; 10(5): e0126312.
【要旨の抜粋】
倦怠感と下痢は骨盤放射線療法の最も頻繁な副作用であるが、その発症メカニズムはほとんどわかっていない。 この研究は、骨盤放射線療法によって誘発される腸内細菌叢の変化(ディスバイオシス)と倦怠感および下痢との間の相関関係を調査した。
11人のがん患者における骨盤放射線療法の5週間の治療中に、一般的な倦怠感スコアは有意に増加し、下痢の患者でより顕著であった。 倦怠感スコアは、血清シトルリン(機能的腸粘膜上皮細胞量の指標)の減少および全身性炎症性タンパク質(ハプトグロビン、オロソムイド、α1-アンチトリプシン、TNF-α)の増加と密接に相関していた。
リポ多糖(LPS)の血清レベルも上昇し、特に粘膜上皮バリアの破綻と内毒素血症を示す下痢の患者で上昇した。 16S rRNA遺伝子の分析により、後に下痢を発症した患者では、放射線治療前に、微生物の多様性、細胞数、およびファーミキューテス門(Firmicutes)/バクテロイデス門(Bacteroidetes)の比率の比率が大幅に変化した。
骨盤放射線療法は、糞便中の微生物生態学にさらなる変化を引き起こし、そのいくつかは下痢の有無にかかわらず患者に特有のものであった。
この研究の結果は、放射線療法前の腸内微生物のディスバイオシスが下痢の発症を予測し、予防的治療の選択肢を導くために利用される可能性があることを示している。
放射線誘発性腸内細菌叢のディスバイオシスは、消化管粘膜炎、下痢、全身性炎症反応、倦怠感などの骨盤放射線照射に関連する副作用の一因となる可能性がある。
化学療法または放射線療法によって誘発される腸内微生物叢の異常(ディスバイオシス)は、腸粘膜バリアの機能障害を引き起こします。 第一に、腸内バリアはLPS産生細菌によって損なわれ、腸粘膜上皮の透過性の増加につながる可能性があります。 第二に、酪酸産生菌の割合が減少することで、粘液層を以前よりも薄くすることができます。 第三に、分泌型IgAの腸内濃度は化学療法または放射線療法後に減少します。
図:抗がん剤や放射線治療は腸内細菌叢の異常(Dysbiosis)を引き起こし(①)、粘膜バリアが破綻し(②)、悪玉菌が優位になって(③)、粘膜の炎症を引き起こす(④)。腸内細菌が体内に侵入して全身感染症を引き起こす(⑤)。
◉ ドコサヘキサエン酸は抗がん剤や放射線治療によるディスバイオシスを改善する
抗がん剤や放射線治療によるディスバイオシス(腸内微生物叢の異常)をオメガ3多価不飽和脂肪酸のドコサヘキサエン酸(DHA)やエイコサペンタエン酸(EPA)が改善することが報告されています。以下のような報告があります。
Potential of Omega-3 Polyunsaturated Fatty Acids in Managing Chemotherapy- or Radiotherapy-Related Intestinal Microbial Dysbiosis(化学療法または放射線療法に関連する腸内微生物叢の異常の管理におけるオメガ3多価不飽和脂肪酸の可能性)Adv Nutr. 2019 Jan 1;10(1):133-147.
【要旨の抜粋】
化学療法または放射線療法によって誘発される腸内微生物叢の異常(ディスバイオシス)は、腸粘膜炎の主な原因の1つである。腸内細菌の末梢血への侵入とその後の敗血症の発症は、腸のバリアの機能不全の結果として発生する。
化学療法や放射線療法は、腸内の有益な細菌と有害な細菌のバランスを崩し、腸内微生物叢の異常を引き起こす。有益なバクテリアの減少は、有害なバクテリアに対する腸の抵抗力を弱めることにつながり、炎症性シグナル伝達経路の強力な活性化をもたらす。
たとえば、リポ多糖(LPS)産生細菌は、ストレスを受けた粘膜上皮細胞上のトール様受容体4との結合を介して、核転写因子-κB(NF-κB)シグナル伝達経路を活性化する。多くの研究により、ドコサヘキサエン酸やエイコサペンタエン酸などのオメガ-3(n-3)多価不飽和脂肪酸は、ラクトバチルス(Lactobacillus)、ビフィズス菌(Bifidobacterium)、酪酸産生細菌(RoseburiaやCoprococcusなど)などの有益な細菌種を増やすことで、腸内微生物叢の異常を改善することが示されている。
さらに、オメガ3(n-3)多価不飽和脂肪酸は、腸内のLPS産生菌と粘液溶解菌の割合を減らし、炎症と酸化ストレスを減らすことができる。 重要なことに、オメガ3(n-3)多価不飽和脂肪酸は結腸直腸がんに対して抗がん効果を発揮する。
化学療法や放射線療法によって発症する腸内微生物叢異常の予防と治療にオメガ3(n-3)多価不飽和脂肪酸が有効ということを指摘しています。
最近、いくつかの疾患の病因における腸内細菌叢の重要性が臨床的関心を集めています。腸内細菌叢に影響を与える外因性の要因の中で、食事療法が最大の効果を持っているように見えます。 脂肪酸、特にオメガ3多価不飽和脂肪酸は、心臓代謝、炎症、癌など、さまざまな病気を改善します。
さいきん、オメガ3が豊富な食事に応じた腸内細菌叢の変化に関する研究が増えています。 オメガ3の健康関連の利点のいくつかは、部分的には、酪酸産生細菌の増加に起因する可能性が指摘されています。
オメガ3 多価不飽和脂肪酸は、化学療法または放射線療法によって誘発される腸内微生物叢の異常を軽減します。 オメガ3 多価不飽和脂肪酸は、化学療法または放射線療法によって誘発される腸内微生物叢の異常を元に戻し、腸のバリアを正常に維持します。
オメガ3 多価不飽和脂肪酸の摂取は、有益なバクテリアの割合を増やし、有害なバクテリアの割合を減らすことによって、有益な微生物叢を回復させます。 その結果、粘液層が正常に維持され、腸透過性が低下し、分泌型IgAの濃度が回復します。
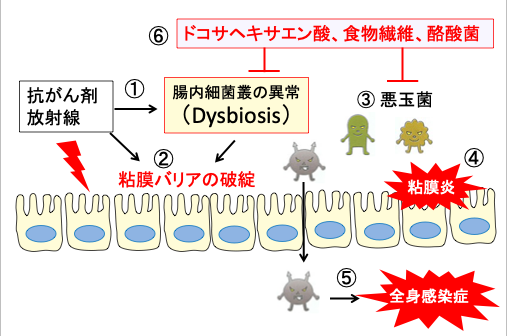
図:抗がん剤や放射線治療は腸内細菌叢の異常(Dysbiosis)を引き起こし(①)、粘膜バリアが破綻し(②)、悪玉菌が優位になって(③)、粘膜の炎症を引き起こす(④)。腸内細菌が体内に侵入して全身感染症を引き起こす(⑤)。ドコサヘキサエン酸と食物繊維と酪酸菌は腸内の酪酸を増やし、腸内細菌叢の異常を改善し、悪玉菌の有害作用を阻止する(⑥)。
◉ 腸内細菌叢が肥満の発症に関係している
肥満の研究分野では、腸内細菌が肥満の発生に重要な関与をしていることが証明されており、腸内細菌叢をターゲットにした肥満治療法の研究が進んでいます。
肥満は心血管疾患や2型糖尿病のリスク要因であり、近年、全世界的に増えています。 1980年から2014年の間に肥満の率は2倍以上に増加しており、欧米では成人の半数以上が過体重(BMIが25.0〜29.9)か肥満(BMIが30.0以上)です。(BMI: Body Mass Index)
したがって、肥満を減らすことが、人類における健康増進と医療費抑制の重要な課題になっています。
肥満の発症には遺伝的素因(太りやすい体質)、食事(カロリーや糖質の過剰摂取)や生活習慣(運動不足など)が関与しています。 さらに最近の研究で、腸内細菌叢が、肥満や2型糖尿病や心血管疾患などの多くの代謝性疾患の発症に関与していることが明らかになっています。
腸内には1000兆個に及ぶ細菌が棲息しています。(腸内細菌の数については100兆個程度から1000兆以上まで諸説あります。)
成人では腸内細菌の全体量は1kgにもなります。この腸内細菌叢の変化が宿主の代謝性疾患(肥満や2型糖尿病や心血管疾患など)の発症に関与していることが明らかになっています。
腸内細菌叢が肥満に関連していることを最初に発見したのは、米国のワシントン大学のジェフリー・ゴードン(Jeffrey I. Gordon)博士らの研究チームで、2006年にNatureに発表しています
An obesity-associated gut microbiome with increased capacity for energy harvest(エネルギー収穫の能力の亢進した肥満に関連する腸内細菌叢)Nature 444, 1027–131 (21 December 2006)
腸内の微生物の99%は細菌で、そのうちの90%以上を占めるのがファーミキューテス門(Firmicutes)とバクテロイデス門(Bacteroidetes)です。その他にプロテアバクテリア門(Proteobacteria)、アクチノバクテリア門( Actinobacteria)などがあります。
ファーミキューテス門(Firmicutes)はグラム陽性の真正細菌の一種です。 バクテロイデス門(Bacteroidetes)はグラム陰性の真正細菌の一種で、多くは桿菌またはらせん菌の形をとり、嫌気性で、多くの動物の消化器官に分布し、ヒトの腸内細菌の中でも最も大きなグループを占めています。
ゴードン博士の研究グループは、太っているマウスと痩せているマウスの腸内細菌叢を調べ、肥満のマウスにはファーミキューテス門の細菌が、痩せているマウスにはバクテロイデス門の細菌が多いことを明らかにしています。人間でも同様の結果でした。 つまり、同じ食事をしても、ファーミキューテスが増えると食物からのエネルギー摂取が増えて肥満を誘導します。逆にバクテロイデスは肥満を抑制する作用があります。
腸内細菌叢は、食事の内容、衛生状況、医療行為などによって変動します。 このような腸内細菌叢の変化が、肥満、糖尿病、炎症性疾患、自己免疫性疾患、がんなど多くの疾患の発症に関連していることが明らかになっています。
太った人の腸内細菌を移植すると肥満が移り、痩せた人の腸内細菌を移植すると肥満が治ることが動物実験や人間の研究で明らかになっています。 つまり、腸内細菌が宿主の代謝に影響して、肥満や2型糖尿病やメタボリック症候群などの代謝性疾患の発症に関与するので、これらの疾患の治療に腸内細菌移植が研究されています。
◉ アッカーマンシア・ムシニフィラは免疫チェックポイント阻害剤の有効性を高める
【抗原提示とT細胞の活性化】
リンパ球のT細胞は、がん抗原で活性化されて初めて細胞傷害活性を持つようになります。すなわち、細胞傷害活性を持たないT細胞が抗原提示細胞(マクロファージや樹状細胞)から抗原ペプチド(がん抗原)を提示されて活性化してはじめてがん細胞に対して特異的な細胞傷害活性を持つ細胞傷害性T細胞(キラーT細胞)となり、がん細胞を攻撃するようになります。
細胞傷害性T細胞は細胞傷害物質であるパーフォリン、 グランザイム, TNF(tumor necrosis factor)などを放出したり、ターゲット細胞のFasを刺激してアポトーシスに陥らせることでがん細胞やウイルス感染細胞を死滅させます。
細胞傷害性T細胞の一部はメモリーT細胞となって、異物に対する細胞傷害活性を持ったまま宿主内に記憶され、次に同じ異物(抗原)に暴露された場合に対応できるよう備えます。 病原微生物が侵入したり、何らかの原因で炎症が起こると、血管から顆粒球や単球などが遊走して来ます。
このように炎症反応によって集まってきたり、あるいは組織に常在していた樹状細胞やマクロファージは、侵入した細菌やウイルス粒子、あるいは死滅した細胞の死骸や断片などを取り込み、リンパ液の流れに沿って所属リンパ節に移動します。
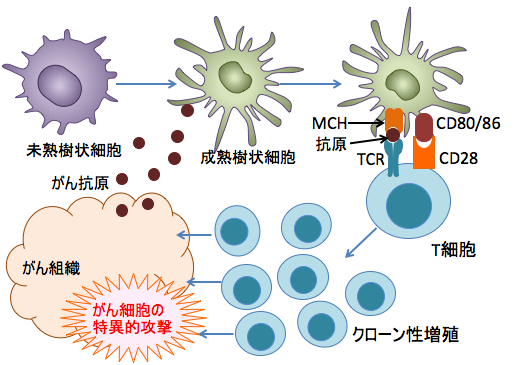
樹状細胞やマクロファージは取り込んだタンパク質を分解し、その結果産生されたペプチド(アミノ酸が数個から数十個つながったもの)をMHC(major histocompatibility complex:主要組織適合抗原複合体)分子の上に提示します。 活性化した樹状細胞はリンパ節で手当たりしだいにナイーブT細胞(まだ一度も活性化されたことのないT細胞)とくっつきあって、何かを確かめます。ナイーブT細胞はその表面にT細胞抗原認識受容体(TCR)を持っています。樹状細胞の表面に提示されたMHC+抗原ペプチドとピタッとくっつく受容体(TCR)をもったナイーブT細胞と出会うと、そのT細胞を活性化します。 抗原を提示して活性化している樹状細胞にはCD80/86という補助刺激因子が発現しており、T細胞のCD28と結合し、刺激を送ります。 さらに、活性化した樹状細胞はサイトカインを放出しており、ナイーブT細胞はそれを浴びることになります。 このように、TCRを介するシグナルとCD28を介する補助刺激とサイトカインによる刺激を同時に受けたTリンパ球は初めて活性化し、TCRの特異性を保ったままで分裂・増殖して自らのクローンを増やします。
CD8陽性T細胞(キラーT細胞)は成熟し、細胞質内にパーフォリンやグランザイムなどを含んだ細胞傷害顆粒を持つエフェクター細胞になります。 エフェクター細胞はリンパ節を離れ、胸管を経て循環血液中へと流れ込み、血流に従って全身を巡ります。炎症の起こっている組織から産生されるサイトカインやケモカインなどの作用でエフェクターT細胞は炎症部位に集まり、病原菌やがん細胞の攻撃に参加します。
図:がん細胞から放出されたがん抗原を未熟樹状細胞が取り込んで成熟して抗原を提示するとき、MHC(major histocompatibility complex:主要組織適合抗原複合体)分子にペプチド抗原を載せて細胞傷害性T細胞やヘルパーT細胞に提示する。このとき、MCH+ペプチド抗原にぴったり結合するTCR(T細胞受容体)を持つT細胞は、補助刺激因子(CD28とCD80/86など)や樹状細胞から放出されるサイトカインの働きで活性化され、がん抗原を認識するT細胞がクローン性増殖(clonal expansion)し、がん細胞を攻撃する。
【抗がん剤や放射線は抗腫瘍免疫を刺激する】
放射線治療が全身の抗腫瘍免疫の活性化の引き金になりうることが明らかになっています。 がん組織に放射線照射を行うと、がん細胞が死滅して細胞内成分が放出されるとこれらの成分が危険シグナルとなって自然免疫が活性化されます。同時に死滅したがん細胞からがん抗原が放出され、このがん抗原の情報を抗原提示細胞(樹状細胞やマクロファージ)が細胞傷害性T細胞(CTL)に提示してCTLは活性化され、獲得免疫が成立すると、生き残ったがん細胞を攻撃して排除しようとします。このような非照射のがん細胞にも免疫細胞の作用が働くことをアブスコパル効果(Abscopal efffect)と言います。
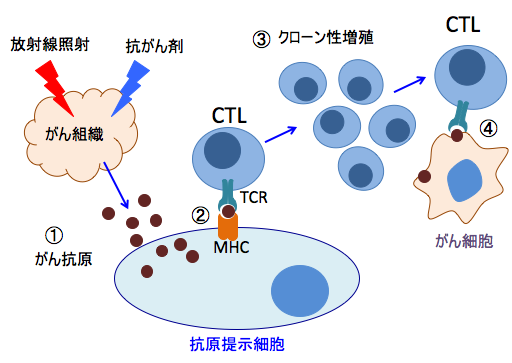
同様に、抗がん剤治療も、分裂しているがん細胞を死滅させるだけでなく、この死滅した細胞から放出された細胞成分が自然免疫を刺激し、がん抗原が樹状細胞などの抗原提示細胞に認識されて、がん抗原特異的な抗腫瘍免疫を引き起こします(下図)。
したがって、通常の抗がん剤治療と免疫チェックポイント阻害剤の併用が相乗効果を示す可能性があり、実際に、抗がん剤と免疫チェックポイント阻害剤の併用による奏功率の向上が報告されています。
図:放射線治療や抗がん剤治療でがん細胞が死滅するとがん抗原が放出される(①)。がん抗原は樹状細胞やマクロファージなどの抗原提示細胞に取込まれ、ペプチドに分解されて抗原ペプチドとして抗原提示細胞上のMHC(主要組織適合抗原複合体)に提示される(②)。MHCはがん抗原を介してCTL(細胞傷害性T細胞)上のTCR(T細胞受容体)と反応してCTLを活性化し、抗原提示を受けたがん抗原特異的なCTLはクローン性に増殖し(③)、がん抗原を持っているがん細胞を攻撃する(④)。
【細胞傷害性T細胞を抑制するPD-1とCTLA-4】
リンパ球の一種のT細胞は、病原菌やがん細胞を攻撃・排除する働きがあります。しかし、T細胞が暴走して正常な細胞を攻撃すると危険なので、いくつかのブレーキ装置が備わっています。これを「免疫チェックポイント」と呼びます。 がん細胞は、ときに巧みにこの免疫チェックポイントを悪用して、T細胞にブレーキをかけてT細胞からの攻撃を逃れようとするのです。
がん細胞によるブレーキがかからないようにする薬が免疫チェックポイント阻害薬です。 細胞傷害性T細胞(キラーT細胞)は抗原提示細胞(樹状細胞やマクロファージ)から抗原を提示されると活性化されて、敵(病原菌やがん細胞など)を攻撃します。
細胞傷害性T細胞にはPD-1やCTLA-4という受容体が存在します。PD-1はプログラム細胞死1(programmed death-1)、CTLA-4は細胞傷害性Tリンパ球抗原-4 (cytotoxic T-lymphocyte-associated protein 4)の略です。
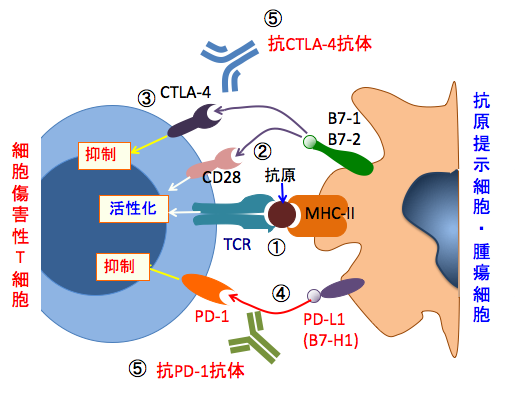
これらの受容体のリガンド(受容体に結合して作用する物質)となるPD-L1やB7(B7-1, B7-2)を抗原提示細胞が持つことによって細胞傷害性T細胞の働きを抑制しています。 つまり、PD-1受容体やCTLA-4受容体がリガンドによって刺激されると、T細胞の増殖が停止し細胞死を来すことになります。このようにして細胞傷害性T細胞の過剰な応答を制御しています。
細胞傷害性T細胞の働きを阻害するPD-L1やB7はがん細胞にも発現しています。つまり、がん細胞は免疫系の制御システムを利用して、がん組織内の細胞傷害性T細胞の働きを阻止しています。 PD-1受容体やCTLA-4受容体は細胞傷害性T細胞を死滅させるスイッチなようなものなので、これらのスイッチが入らないようにすれば、細胞傷害性T細胞は生き残ってがん細胞の攻撃力を高めることができます。 CTLA-4に対する抗体(ヒト型抗ヒトCTLA-4モノクローナル抗体)のイピリブマブ(ipilimumab: YERVOY)やヒト型抗PD-1モノクローナル抗体のニボルマブ(nivolumab商品名「オプジーボ(Opdivo)」)などがあります。
このような免疫チェックポイント阻害剤を使用すると、がん細胞を攻撃する細胞傷害性T細胞の働きを高めることが可能になります。 体に備わったがん細胞に対する攻撃力を高めてがんを治療しようというのが「がんの免疫療法」の理論です。「免疫細胞を活性化する」という従来の免疫療法では十分な効果が得られなかったのですが、その大きな理由は免疫応答にブレーキをかける仕組みの存在です。このブレーキを解除して免疫細胞に100%の力でがん細胞を攻撃させようというのが、CTLA-4やPD-1/PD-L1をターゲットにした治療法です。(下図)
ただ、この治療法は免疫細胞の暴走を許して、自己免疫疾患を引き起こすという副作用もあります。
図:抗原提示細胞上にはMHCクラスII(MHC-II)といわれる分子があり、抗原を介してT細胞上のTCR(T細胞受容体)と反応して細胞傷害性T細胞を活性化する(①)。T細胞上にはCD28とCTLA-4があり、CD28は恒常的に発現し、抗原提示細胞からのB7-1やB7-2というリガンドによってT細胞活性化に作用する(②)。一方、CTLA-4はT細胞活性化にともなって発現が誘導され、B7-1やB7-2によって刺激されるとT細胞を抑制する(③)。CTLA-4はCD28よりもB7に対する親和性が強いので、活性化したT細胞の過剰な応答を抑制する。同様に、PD-1(Programmed death-1)は抗原提示細胞のPD-L1(別名B7-H1)と結合することによって抑制型の免疫調節シグナルを活性化させる(④)。がん細胞もB7-1やB7-2やPD-L1が発現しており、細胞傷害性T細胞の働きを抑制している。T細胞のCTLA-4とPD-1の働きを特異抗体で阻害すると、がん細胞に対する細胞傷害性T細胞の働きを高めることができる(⑤)。
がん細胞を非自己と認識して、それを攻撃するためにT細胞は活性化しますが、PD-1リガンド(PD-L1)を持ったがん細胞と接触すると、CTL上のPD-1とリガンド(PD-L1)が結合することにより、免疫シグナルは抑制され、T細胞はがん細胞を攻撃できなくなってしまいます。これがT細胞を活性化するだけの従来の免疫療法に限界があった理由です。
活性化したCTL(細胞傷害性T細胞)をがん組織に送っても、がん細胞を攻撃しようと近づくとPD-L1によって自身のPD-1のスイッチが入って死滅するからです。
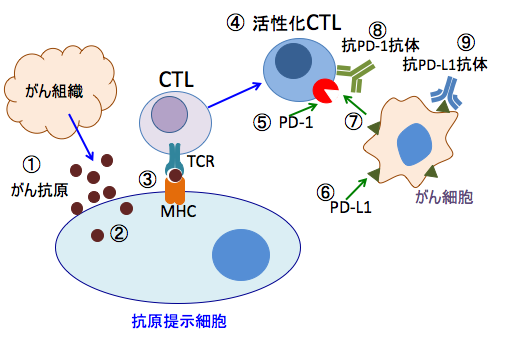
がん細胞がPD-1リガンドを多く発現しているほど、予後が悪いというデータも報告されています。 T細胞やNK細胞を活性化すると同時に、T細胞上の受容体(PD-1やCTLA-4)の働きを阻止したり、がん細胞に発現しているPD-1のリガンド(PDL-1)の発現量を減らす方法、PD-1とPD-L1の結合を阻害する方法も有効です。
図:がん細胞から放出されたがん抗原(①)は、樹状細胞やマクロファージなどの抗原提示細胞に取込まれ(②)、ペプチドに分解されて抗原ペプチドとして抗原提示細胞上のMHC(major histocompatibility complex:主要組織適合抗原複合体)に提示される(③)。MHCはがん抗原を介してCTL(細胞傷害性T細胞)上のTCR(T細胞受容体)と反応してCTLを活性化する(④)。CTLは活性化されるとPD-1(Programmed death-1)が発現する(⑤)。がん細胞にはPD-1のリガンドであるPD-L1が発現している(⑥)。PD-1とPD-L1が結合するとCTLは増殖が抑制される(⑦)。PD-1とPD-L1の結合を抗PD-1抗体(⑧)や抗PD-L1抗体(⑨)で阻止するとCTLの抗腫瘍活性を高めることができる。
【アッカーマンシア・ムシニフィラは免疫チェックポイント阻害剤の有効性を高める】
免疫チェックポイント阻害剤の抗PD-1抗体(オプジーボ)を用いた免疫療法は一部の患者に著効を示しますが、全く効果が認められない患者も多くいます。
このような患者間の不均一性には、がん組織のPD-1/PD-L1の発現状態も重要ですが、さらにマウスの実験などから、腸内細菌叢の組成の違いの関与が指摘されています。
抗PD-1抗体治療に対する腸内細菌叢の関与を指摘した3つの論文が、2018年の1月のScienceに連続して報告されました。
まず、最初の論文は、フランス、米国、スウェーデンなどの30の研究部門に所属する48人の研究者が著者になっています。
Gut microbiome influences efficacy of PD-1-based immunotherapy against epithelial tumors.(腸内細菌叢は、上皮性腫瘍に対する PD-1 ベースの免疫療法の有効性に影響を与える)Science. 2018 Jan 5;359(6371):91-97.
この論文では、進行期の肺がん、腎臓がん、膀胱がん患者における抗 PD-1抗体(オプジーボ)による免疫療法の転帰に対する抗生物質の影響を調べました。驚くべきことに、免疫療法の開始前 2 か月または開始後 1 か月以内の抗生物質の使用は、生存率の低下と関連していました。 著者らは、この関係が腸内環境異常を反映していると仮定しています。
実際、免疫療法前および免疫療法中の腸内微生物叢の定量的メタゲノム分析により、抗 PD-1抗体療法の非応答者と比較して、抗 PD-1抗体療法で効果が認められた患者(応答者)は特定の細菌種、特にアッカーマンシア・ムシニフィラだけでなく、ルミノコッカス属も豊富であることが明らかになりました。
抗 PD-1抗体療法に対する効果と腸内細菌との因果関係は、無菌または抗生物質で処理されたマウスでの糞便微生物叢移植(Fecal microbiota transplantation:FMT)実験を使用して調査されました。 抗 PD-1抗体免疫療法が効いた患者の糞便微生物叢を無菌マウスに移植すると、抗PD-1抗体に対する応答反応が認められました。 しかし、免疫療法に反応しなかった患者の糞便細菌を無菌マウスに移植すると、抗PD-1 抗体に対する反応は認められませんでしたが、マウスにアッカーマンシア・ムシニフィラを経口投与すると抗 PD-1 抗体に対する反応を回復することができました。
この研究は、一部の患者が抗 PD-1抗体免疫療法に反応しない理由を部分的に説明しています。アッカーマンシア・ムシニフィラの大腸内レベルが有意に増加している患者は、免疫チェックポイント阻害剤 抗PD-1 抗体療法の効果が出やすいことを示唆しています。
2番目の論文は米国のテキサス大学 MD アンダーソンがんセンターを主体とする研究グループで20の研究部門に所属する70人の著者からなるかなり大掛かりな研究です。
Gut microbiome modulates response to anti-PD-1 immunotherapy in melanoma patients.(腸内微生物叢は黒色腫患者の抗 PD-1 免疫療法に対する反応を調節する)Science. 2018 Jan 5;359(6371):97-103.
この研究では、抗 PD-1 免疫療法を受けているメラノーマ患者(n=112)の口腔および腸の細菌叢を調べています。抗 PD-1療法の効果が出た応答者と非応答者の患者の腸内微生物叢の多様性と組成に有意差が観察されました。すなわち、抗 PD-1 療法に反応した患者は、ベースラインで腸内細菌叢の多様性が高いことがわかりました。
抗 PD-1療法の効果が見られた患者から採取した糞便を無菌マウスに移植すると、このマウスの全身免疫および抗腫瘍免疫が強化されました。
3番目の論文は米国イリノイ州のシカゴ大学の研究グループからの報告です。
The commensal microbiome is associated with anti-PD-1 efficacy in metastatic melanoma patients.(共生微生物叢は、転移性黒色腫患者における抗 PD-1 効果と関連している)Science. 2018 Jan 5; 359(6371): 104–108.
抗 PD-1免疫療法での治療前の転移性黒色腫患者の便サンプルを分析し、抗PD-1免疫療法に対する臨床反応との関連を解析しています。その結果、共生微生物組成と抗PD-1免疫療法に対する臨床反応との間に有意な関連性が観察されました。
抗 PD-1免疫療法に臨床反応を示した 4 人の転移性黒色腫患者で アッカーマンシア・ムシニフィラの増加が観察されました。治療に応答した患者の糞便を無菌マウスに移植すると、腫瘍制御の改善、T細胞応答の増強、および抗PD-L1療法の有効性の向上につながる可能性が示唆されました。つまり、アッカーマンシア・ムシニフィラなどの特定の腸内細菌ががん患者の抗腫瘍免疫に影響を与える可能性を示唆しています。
以上の3つの論文は、がん治療における抗 PD-1 抗体と組み合わせた腸内微生物叢の重要性を示しています。超一流の学術雑誌のScienceに独立した3つの研究グループから、「腸内細菌叢ががん患者の免疫チェックポイント遮断療法に対する反応に大きな影響を与える」という内容の3つの論文が連続して掲載されたのは、その研究結果のインパクトの大きさを示唆しており、多くの研究者の注目を集めています。
これらの研究からアッカーマンシア・ムシニフィラの重要性が明らかになっています。
この3つの論文の腸内細菌と抗PD-1治療に対する応答性を解析したデータをまとめて解析した論文があります。以下の論文は米国のフロリダ大学医学部からの報告です。
Microbiota and cancer immunotherapy: in search of microbial signals(微生物叢とがん免疫療法:微生物シグナルの探索)Gut. 2019 Mar; 68(3): 385–388.
この報告では、抗PD-1治療に対する応答者(レスポンダー)においてより多くのアッカーマンシア・ムシニフィラのシグナルがあったと結論つけました。
これらの結果は、選択的微生物叢移植における重要なプロバイオティクスの 1 つとして アッカーマンシア・ムシニフィラアと組み合わせたがん免疫療法が、近い将来、患者により良い臨床結果をもたらすことが期待されることを示しています。
以下のような論文があります。中国の南京医科大学の研究グループからの総説です。
Microbiota transplantation: Targeting cancer treatment.(微生物叢移植: がん治療をターゲットに)Cancer Lett. 2019 Jun 28;452:144-151.
【要旨】
臨床効果や毒性に対する感受性など、化学療法、放射線療法、免疫療法に対するがん患者の治療反応において、腸内微生物叢が重要な役割を果たしていることを示す証拠が増えている。これらの魅力的な発見は、腸内微生物叢を操作して抗がん治療の効果を高める可能性を示唆している。
糞便微生物叢移植(fecal microbiota transplantation)および選択的微生物叢移植(selective microbiota transplantation)を含む微生物叢移植(Microbiota transplantation T)は、抗がん治療の効果を改善し、副作用を軽減する可能性がある。 がん治療における微生物叢移植の安全性と有効性は、この有望な分野における研究の中核であり、抗がん治療をターゲットとする微生物叢移植の技術とメカニズムに焦点を当てるよう私たちを刺激する。
専用の機械によるクリーンな 糞便微生物叢移植を行うことが実現した。微生物叢移植の新しい送達方法としての結腸経内視鏡腸管チューブは、実際に頻繁に送達するための利便性と、研究で治療効果を確認するための実行可能なツールをもたらすはずである。このレビューは、化学療法、放射線療法、免疫療法における微生物叢の役割に関する最近の調査結果、および抗がん治療における MT の方法論、実現可能性、および課題に焦点を当てている。
アッカーマンシア・ムシニフィラのプロバイオティクス
前述のように、アッカーマンシア・ムシニフィラは食品(水溶性食物繊維、ポリフェノール類、ドコサヘキサエン酸)、メラトニン、メトホルミン、ケトン食(βヒドロキシ酪酸)などで増やすことができます。
さらにアッカーマンシア・ムシニフィラのプロバイオティクスも米国で販売されています。
がん治療において腸内細菌叢の改善は副作用の軽減と抗腫瘍効果の増強に有効であることが、最近の多くの研究で明らかになっています。具合的には、乳酸菌、酪酸菌、アッカーマンシア・ムシニフィラを増やし、悪玉菌(腐敗菌)を減らし、粘液産生を増やして粘膜バリアを強化し、酪酸などの短鎖脂肪酸を増やすことが目標になります。
以下の製品は米国のPendulum社が販売しているアッカーマンシア・ムシニフィラのプロバイオティクスです。
1カプセルに、Akkermansia muciniphila(アッカーマンシア・ムシニフィラ)を1億個と、水溶性食物繊維のイヌリン435mgを含有します。
使用(処方)に関するご質問などはメール(info@f-gtc.or.jp)か電話(03-5550-3552)でお問い合わせ下さい。
 |
Akkermansia :30カプセル 1カプセルに、Akkermansia muciniphila(アッカーマンシア・ムシニフィラ)を1億個と、水溶性食物繊維のイヌリン435mgを含有します。 1日に1カプセルを食後に服用します。 |
ご希望の方はメール(info@f-gtc.or.jp)か電話(03-5550-3552)でお問い合わせ下さい。 |
|
アッカーマンシア・ムシニフィラのプロバイオティクスは日本では医薬品でもサプリメントとしても承認されていません。当院では、米国でサプリメントとして販売されている製品を、薬監証明を取得して、厚労省の許可を得て輸入し、処方薬として治療目的で使用しています。
主に、抗がん剤治療中の副作用軽減と免疫療法(チェックポイント阻害剤など)の効果増強を目的で治療に使用しています。